Интервальное голодание при метаболическом синдроме. Александр Попандопуло, врач терапевт. Редактор А. Герасимова
- Интервальное голодание при метаболическом синдроме. Александр Попандопуло, врач терапевт. Редактор А. Герасимова
- При голодании повышается сахар в крови. Как организм получает глюкозу?
- Голодание при сахарном диабете форум. Диабет и диета: все замешено на сахаре
- Интервальное голодание при инсулинорезистентности. Евгения Савичева, проктолог, онколог. Редактор А. Герасимова
- Почему диабетикам нельзя голодать. Вторая группа
- Интервальное голодание и инсулин. Как время суток влияет на усвоение углеводов?
- Преддиабет и голодание. У людей с сахарным диабетом строгая диета?
- Интервальное голодание при диабете 2 типа. Лечение сахарного диабета 2-го типа: прерывистое голодание или инсулин?
Интервальное голодание при метаболическом синдроме. Александр Попандопуло, врач терапевт. Редактор А. Герасимова
- Reading time: 1 минут чтения
Влияние прерывистого голодания на умственную и физическую работоспособность очень разнообразно. Новое исследование показало, что использование модели 10:14 позволяет не только похудеть, но и продлить жизнь.
Существует много разных типов прерывистого питания . Например, популярны режимы 6:1, 6:2 (не есть 1 или 2 дня в неделю) или 8:16, 10:14, 12:12, подразумевающие отказ от пищи в течение 16-12 часов в день. Но как оказалось, не все варианты дают нужные эффекты и помогают сохранить здоровье.
Новое исследование с использованием модели 10:14 в течение 30 дней (отказ от пищи на 14 часов в день) выявило несколько важных механизмов, продлевающих жизнь людей:
- Стратегия голодания стимулирует протеомы сыворотки, защищающие от рака.
- Действует на белки организма для защиты от ожирения, диабета и метаболического синдрома.
- Стимулирует ключевые белки на восстановление ДНК и иммунной системы.
- Стимулирует белки организма для защиты от болезни Альцгеймера и других психоневрологических расстройств.
Поэтому, желая похудеть и оздоровиться, не ищите сложных диет. Просто перестаньте есть шашлыки и прекратите питаться, как рекомендовала ваша бабушка 30 лет назад – обязательно 5 раз в день.
Полезна ли более строгая диета?
У более жестких режимов есть свои плюсы, но они не всегда лучше. 6:18 и 4:20 – формы прерывистого поста, когда человек принимает пищу только с 13:00 до 19:00 или с 15:00 до 19:00.
Результаты нового исследования, опубликованные в журнале Cell Metabolism, описывают связь между двумя, гораздо более строгими диетическими режимами и кардиометаболическим ответом. 8-недельное наблюдение за 82 добровольцами показало следующее:
- Ограничение калорий на 18 или 20 часов не дает существенных различий по сравнению с контрольной группой.
- Употребление калорий не ограничивалось во время «окна» приема пищи, но общая дневная потребность в калориях снизилась в среднем примерно на 550 ккал в день.
- За 8 недель в обеих группах люди с избыточным весом потеряли в среднем 3%. масса тела.
- Толерантность к инсулину и окислительный стресс были достоверно снижены в обеих группах!
При отказе от еды на 18 и 20 часов в день не наблюдалось никаких существенных различий с ограничением калорийности всего на 550 ккал в день. Таким образом, даже немного уменьшив калорийность, можно уже через 8 недель реально снизить вес тела на 3% и улучшить кардиометаболическое состояние.
Это исследование является отличным дополнением к другой научной работе, которая показала, что, например, при снижении массы тела на 15-20% при диабете II типа можно избежать приема препаратов, контролирующих уровень глюкозы.
Но важно помнить, что если у вас есть хроническое или тяжелое заболевание, перед ограничением калорийности или введением любой диеты вы должны проконсультироваться с эндокринологом .
При голодании повышается сахар в крови. Как организм получает глюкозу?
Глюкоза попадает в организм с пищей. Содержащие углеводы продукты питания расщепляются в пищеварительном тракте до глюкозы, затем она всасывается в кровь.
Для того чтобы глюкоза из крови проникла в клетки, нужен инсулин. Этот гормон вырабатывается поджелудочной железой. Он увеличивает проницаемость клеточных мембран для глюкозы. Если клетки поджелудочной железы не вырабатывают достаточное количество инсулина или клетки организма перестают воспринимать инсулин, то глюкоза остается в крови. В результате клетки организма не получают энергии.
Если глюкозы в организм поступает слишком много, то она превращается в полисахарид гликоген – запасной углевод, накапливающийся в печени и мышцах. Печень взрослых людей содержит запас глюкозы в виде гликогена, достаточный для поддержания нормального уровня глюкозы в крови в течение 24 ч после последнего приема пищи. У детей дошкольного возраста гликогена хватает на 12 ч и менее. Если же запасы гликогена и так достаточно велики, тогда глюкоза начинает превращаться в жир.
Гормоны, повышающие уровень глюкозы в крови:
- глюкагон, продуцируемый клетками поджелудочной железы;
- гормоны надпочечников, например, адреналин ;
- гормон роста гипофиза – соматотропин;
- гормон щитовидной железы – тироксин.
При полном отсутствии углеводов в пище – при голодании или безуглеводных диетах глюкоза образуется в организме из жиров, белков и при расщеплении гликогена.
Отклонения от нормы уровня глюкозы в крови воспринимаются рецепторами гипоталамуса – отдела промежуточного мозга, регулирующего постоянство внутренней среды организма. Гипоталамус воздействуя на вегетативную нервную систему “дает команду” на повышение или снижение выработки инсулина, глюкагона и других гормонов.
Голодание при сахарном диабете форум. Диабет и диета: все замешено на сахаре
Один из главных мифов, гуляющих в интернете: диабетику нельзя есть пищу с углеводами! На самом деле, если от такой еды отказаться, можно очень быстро отправиться «на тот свет». Как, впрочем, и съев ее слишком много. Чтобы понять, в чем тут загвоздка, нужно разобраться с понятием «диабет».
В двух словах болезнь можно охарактеризовать так: у диабетиков нарушен обмен веществ
Вы спросите, при чем здесь диета, если болезнь не «от еды»? Все просто! Существуют 2 типа диабета:
- При диабете I типа инсулин вообще не вырабатывается — это инсулинозависимый диабет. Чтобы улучшить состояние, диабетикам с этой формой болезни выписывают инсулин в таблетках или уколах. Таким пациентам диета нужна, чтобы не превысить дозу сахара, способную усвоиться за счет вводимого инсулина.
- При диабете II типа инсулин вырабатывается, но клетки его плохо воспринимают — это инсулинонезависимый диабет. В этом случае инсулин не выписывают, и поддерживать здоровье нужно с помощью диеты, ограничивающей углеводы настолько, чтобы организм смог с ними справиться.
При диабете организм не может усваивать большое количество сахара, в то же время без глюкозы не обойтись. Это значит, что питание диабетика должно быть спланировано таким образом, чтобы глюкоза поступала мелкими порциями, но часто. Плюс очень важно, чтобы она находилась в доступной форме.
Интервальное голодание при инсулинорезистентности. Евгения Савичева, проктолог, онколог. Редактор А. Герасимова
- Reading time: 6 минут чтения
Изменение образа жизни и питания при гастроэзофагеальной рефлюксной болезни.
Изменения в образе жизни и диете помогают уменьшить симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ). Следует, однако, отметить, что в случае рефлюксной болезни немедикаментозная терапия может принести желаемые результаты, только когда симптомы заболевания не сопровождаются рефлюкс-эзофагитом.
В случае эзофагита и тяжелых симптомов необходимо использовать соответствующие лекарства, а диета в этом случае будет являться фактором, поддерживающим фармакотерапию.
Важные рекомендации
Изменения образа жизни, рекомендуемые при рефлюксной болезни, касаются:
- нормализации массы тела;
- объема приемов пищи и скорости ее потребления;
- отказа от сигарет;
- положения тела во время сна и отдыха;
- физической активности.
Масса тела
Людям с ожирением или избыточным весом рекомендуется снизить массу тела , поскольку избыточный вес связан с повышением внутрибрюшного давления, что усугубляет заболевание. Многочисленные исследования подтвердили, что избыточный вес / ожирение является фактором риска развития гастроэзофагеальной рефлюксной болезни и эрозивного эзофагита.

Отказ от курения
Объем приемов пищи и скорость ее потребления
Также важны объем потребляемой пищи и скорость еды. Употребление обильной пищи способствует более частым эпизодам рефлюкса, и, если эта еда характеризуется высокой осмолярностью, сила рефлюкса также увеличивается. Поэтому пациентам рекомендуется есть 5–6 раз в день, ограничиваясь небольшими порциями.
Есть следует в спокойной обстановке, в медленном темпе. Быстрое питание заставляет людей заглатывать больше воздуха во время еды, что повышает внутрибрюшное давление и способствует более частому рефлюксу.
Курение
Курение сигарет, препятствуя очищению пищевода и уменьшая напряжение в нижнем сфинктере пищевода, увеличивает количество эпизодов рефлюкса. Поэтому людям с симптомами гастроэзофагеальной рефлюксной болезни рекомендуется бросить курить.

Отказ от курения
Положение тела во время сна и отдыха
Симптомы заболевания можно уменьшить, приняв правильную позу во время сна и отдыха.
Рекомендуется не ложиться сразу после еды. Поднятие изголовья кровати на 15-20 см помогает более эффективно очищать пищевод во время сна, что уменьшает симптомы заболевания. Такая процедура приносит желаемые результаты, особенно у людей с грыжей пищеводного отверстия диафрагмы.
Физическая активность
Симптомы гастроэзофагеальной рефлюксной болезни ухудшаются после интенсивных физических нагрузок, частых или продолжительных наклонов или любых физических нагрузок, выполняемых сразу после еды, поэтому рекомендуется избегать интенсивных физических нагрузок, а также физических нагрузок после еды.
Однако было показано, что умеренная физическая активность , например, прогулка на велосипеде, плавание, ходьба, снижают риск рефлюксной болезни. Предположительно, это связано с улучшением и укреплением мышц диафрагмы и поддержанием правильного энергетического баланса, способствующего здоровой массе тела.

Умеренная физическая активность
Диета
Соблюдение правильной диеты – не менее важный элемент немедикаментозной терапии. Людям с симптомами рефлюкса следует избегать:
- жирных, жареных и трудноусвояемых продуктов;
- острых, и луковых овощей, помидоров и томатных продуктов;
- цитрусовых и соков из этих фруктов;
- шоколада и шоколадных продуктов;
- кофе, настоя мяты, газированных напитков, алкоголя.
Перечень продуктов, влияющих на механизмы развития заболевания, также вызывающих его симптомы, представлен в Таблице 1. В Таблице 2 перечислены разрешенные продукты / блюда.
Некоторые люди находят облегчение от изжоги, выпивая обезжиренное молоко или негазированную минеральную воду – эти жидкости очищают пищевод, вымывая кислоту из желудка, попавшую в пищевод, и нейтрализуют ее, оказывая ощелачивающее действие.

Негазированная минеральная вода
Таблица 1. Факторы, вызывающие симптомы заболевания
| Факторы болезни | Примеры продуктов |
| Снижение давления в нижнем сфинктере пищевода | шоколад, настой мяты, кофе, крепкий чай, алкоголь |
| Индукция преходящего спонтанного расслабления нижнего сфинктера пищевода | жиры, лук, овощи, спаржа, артишоки |
| Задержка опорожнения желудка | |
Таблица 2. Разрешенные и не рекомендуемые продукты для людей с гастроэзофагеальной рефлюксной болезнью
Следует подчеркнуть, что реакция организма на определенные продукты – это индивидуальная особенность. Пациентам следует ограничить потребление не рекомендованных продуктов, но это не значит, что их вообще нельзя есть.
Почему диабетикам нельзя голодать. Вторая группа
Углеводы, которые всасываются и способны повысить уровень глюкозы, при этом они делятся по скорости всасывания:
Очень быстро всасываемые
Это моно и дисахариды, которые начинают всасываться еще в ротовой полости и обладают способностью стремительно повышать концентрацию глюкозы крови, так быстро, что ни один сахароснижающий препарат, в том числе и инсулин не способны успеть воспрепятствывать этому. Даже если через 2 часа после еды гликемия будет в пределах целевых значений, то до этого концентрация сахара крови поднималась до высоких значений. Чтобы этого избежать, эти продукты есть не стоит. Эти продукты:
- Сахар
- Сок
- Сладкая газированная вода
- Мёд
- Виноград
При гипогликемии (глюкоза по глюкометру менее 3,3 ммоль/л) необходимо съесть 4 куса сахара ИЛИ выпить 200 мл сока, остальные продукты не могут достаточно быстро поднять сахар, чтобы избежать последствий гипогликемии
Быстро всасывающиеся
Это продукты, которые содержат более длинные цепочки углеводов, которые всасываются в кишечнике после расщепления их ферментами. Так как цепочки углеводов не очень длинные, то и разрушаются они довольно быстро, отсюда и название группы. Все же эти продукты могут быть в рационе до 1/3 от общего количества углеводов. Эти продукты:
- Все фрукты
- Бананы. О них отдельно потому что в каждом банане много углеводов (около 2 ХЕ (40 г)), что позволяет рекомендовать их употребление только при условии, что это единственный источник углеводов, но никак не в сочетании с другими продуктами.
- Картофель. Обычно этот продукт воспринимается, как «нормальная» пища, основа рациона. Запрещать его есть неправильно, но в то же время есть его нерационально, так как он быстро всасывается и очень быстро хочется есть снова, то есть Вы будете испытывать голод дольше, чем если вместо него съесть медленные углеводы, а это снижение качества жизни, которое нецелесообразно.
Медленно всасывающиеся
Это продукты, содержащие очень длинные цепочки углеводов, поэтому глюкоза повышается крайне медленно и этот процесс хорошо контролируется минимальными дозами лекарств. Эти продукты должны быть в рационе в количестве примерно 2/3 от всех углеводов. Это:
- Макароны. Не разваренные или твердых сортов, чтобы не разваривались.
- Крупы. Кроме мелкого помола, типа кукурузной и манной.
- Хлеб. «Хороший», что в переводе с эндокринологического означает не имеющий сладковатого привкуса.
- Рис. Если Вы его не любите, то и хорошо. Если любите, то помните, что его нельзя разваривать до кашеобразной консистенции, соответственно следует отдавать предпочтение тому, который не разваривается.
Эта группа продуктов сама по себе (вареные макароны, крупы и рис без всего, а также хлеб) не приведет к прибавке веса, если их не сочетать со следующей группой.
Интервальное голодание и инсулин. Как время суток влияет на усвоение углеводов?
Ученые достаточно давно обратили внимание на то, что один и тот же продукт по-разному усваивается организмом в зависимости от времени суток. И как оказалось, это связано с выработкой гормонов, а точнее, преобладанием того или иного гормона. Дело в том, что гормоны, влияющие на обмен углеводов, вырабатываются в строго определенное время, то есть имеют свой суточный ритм. При этом одни гормоны способствуют усвоению углеводов, другие, напротив, подавляют этот процесс. И совсем неважно во сколько мы пробуждаемся или ложимся спать - гормоны под нас не подстраиваются и продолжают работать в своем режиме. И, если наше питание не совпадает с биологическим ритмом, то риск возникновения диабета существенно возрастает.
 Так как же распределить углеводы в течение дня, чтобы сахар в крови резко не повышался? Нужно придерживаться всего нескольких простых правил:
Так как же распределить углеводы в течение дня, чтобы сахар в крови резко не повышался? Нужно придерживаться всего нескольких простых правил:
- За завтраком можно позволить себе многое – каши, овощи и даже сладости. Дело в том, что в утренние часы клетки меньше всего усваивают глюкозу из-за низкой чувствительности к инсулину. И виновником этого является гормон стресса – кортизол, который вырабатывается в ранние утренние часы, помогая организму адаптироваться после сна. Зато в дальнейшем весь неусвоенный клетками сахар преобразуется в полезный запас энергии – гликоген. Но! После употребления «средних» и «быстрых» углеводов очень быстро наступает чувство голода. Поэтому, если вы добавите к своему рациону белковых продуктов с достаточным количеством жиров – вам будет обеспечена длительная сытость, а предстоящий день позволит израсходовать все «съеденные» калории. Однако, у кого запланирован второй завтрак (перекус), конечно же, первый прием пищи лучше не перегружать калориями.
- В обед все еще продолжает вырабатываться кортизол, но уже в меньшем количестве, поэтому можно съесть «средние» углеводы в виде гарниров (тушеных овощей, картофеля, каш, макаронных изделий). А вот сладости уже лучше не употреблять. Еще в дневные часы обязательно должны присутствовать «длинные» углеводы (салаты) и белковые продукты (мясо, рыба, птица).
- В вечернее время на смену кортизола приходит инсулин. И все съеденные «быстрые» и «средние» углеводы начинают мгновенно усваиваться, предрасполагая к увеличению массы тела. Соответственно возрастает и нагрузка на организм. Поэтому за ужином предпочтение лучше отдавать «длинным» углеводам (свежим овощам) и белковой пище (творогу, кефиру, птице, рыбе), но с невысоким содержанием жиров.
- Старайтесь чтобы основной прием пищи (по калориям) приходился либо на завтрак, либо на обед . Употребление калорийной пищи в вечернее время увеличивает риск развития сахарного диабета даже у людей с идеальной массой тела. Но … очень ранний завтрак в 4-5 утра, также, как и поздний ужин, способен провоцировать развитие диабета. Ранним утром все еще продолжает вырабатываться гормон сна – мелатонин, который подавляет выработку инсулина, тем самым увеличивается риск развития диабета. Поэтому, если вам все же приходится так рано завтракать, предпочтение лучше отдавать блюдам с высоким содержанием белков и жиров (омлету, яйцам в отварном виде, творогу, сырам, авокадо).
- И еще немного о сладком: как уже упоминалось ранее, «быстрые» углеводы предпочтительнее есть в утренние часы и в небольшом количестве , и, лучше всего, после приема продуктов, которые содержат большое количество растительной клетчатки . Благодаря «длинным» углеводам сладости будут усваиваться более равномерно и без резкого повышения сахара в крови.
- И, последнее, ваш суточный рацион должен содержать такое количество калорий , чтобы масса тела оставалась в норме , так как с каждым лишним килограммом увеличивается риск развития диабета. Если у вас все же имеется избыточная масса тела или ожирение, нужно приложить все усилия, чтобы похудеть.
Преддиабет и голодание. У людей с сахарным диабетом строгая диета?
Этот миф родился из устаревших советов для диабетиков и устаревших правил питания. В конце концов, каждому нужно определенное количество энергии, которое мы можем использовать для повседневной работы и сохранения здоровья. Как вы представляете себе человека с диабетом и почти без еды? Это просто невозможно.
Что касается диабета, строгость диеты отражается на мониторинге гликемического индекса . Быстро усваиваемые продукты с высоким содержанием углеводов имеют высокий гликемический индекс, что приводит к быстрому и высокому повышению уровня сахара в крови.
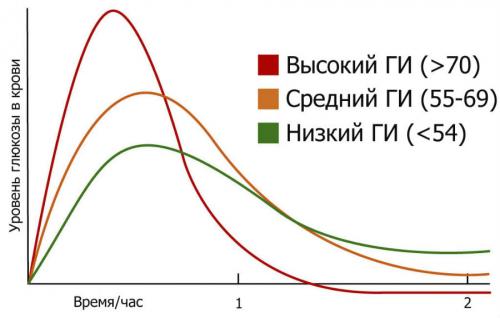
Гликемический индекс
Не нужно спешить с диагностикой диабета. Внезапное и резкое изменение привычек питания может вызвать шок для организма, поэтому результат будет недолгим и может привести к недомоганию. Людям, страдающим сахарным диабетом, необходимо понимать, что диета в данном случае – это не краткосрочная диета, а образ жизни.
Однако многие пациенты игнорируют этот аспект и начинают соблюдать довольно строгие диеты, не вникая в отношение к своему телу и еде. Это в конечном итоге приводит не только к неблагоприятным последствиям для здоровья, но и к возникновению психологических проблем.
Чтобы избежать этих последствий, желательно не торопиться и спокойно подумать, как болезнь изменит вашу жизнь и как вам нужно будет питаться в будущем. Вам необходимо оценить не только свои увлечения и уже сложившиеся привычки, но и такие аспекты, как питание всей семьи, покупка еды и многое другое.
Первый шаг к изменению рациона и улучшению самочувствия – это изменение отношения к еде. Это напрямую связано с вашим здоровьем, поэтому, прежде чем вы начнете что-то менять, необходимо принять твердое решение о том, почему вы этого хотите, и оценить, какие преимущества будет получены.
Другими словами, нужно контролировать голод и чувство сытости без постоянного разочарования и научиться получать удовольствие от еды. Конечно, некоторых продуктов диабетикам следует избегать, но им можно найти отличные аналоги: например, выпить чаю вместо горячего шоколада или заменить лимонад на низкокалорийный напиток с меньшим содержанием сахара.
Все изменения могут показаться довольно сложными, но изменение диеты на правильную будет постепенным (это может занять 2-3 года), так что на самом деле это не так сложно.
Интервальное голодание при диабете 2 типа. Лечение сахарного диабета 2-го типа: прерывистое голодание или инсулин?
- Редакция «Украинского медицинского журнала»
Резюме. Установлена эффективность применения прерывистого голодания в лечении сахарного диабета 2-го типа, что может стать альтернативой инсулинотерапии
Актуальность
 Лечение сахарного диабета 2-го типа по-прежнему остается дискуссионным вопросом. В недавнем исследовании, опубликованном в журнале «BMJ Case Reports» 9 октября 2018 г., сообщается о том, что планируемое прерывистое голодание может стать эффективной альтернативой инсулинотерапии в лечении пациентов с сахарным диабетом 2-го типа .
Лечение сахарного диабета 2-го типа по-прежнему остается дискуссионным вопросом. В недавнем исследовании, опубликованном в журнале «BMJ Case Reports» 9 октября 2018 г., сообщается о том, что планируемое прерывистое голодание может стать эффективной альтернативой инсулинотерапии в лечении пациентов с сахарным диабетом 2-го типа .
Согласно данным статистических отчетов, в США и Канаде сахарный диабет 2-го типа — заболевание, ассоциирующееся с развитием других серьезных патологий, а также ранней смертностью, — диагностируется у каждого десятого человека. В терапии и мониторинге состояния пациентов с указанной патологией основным фактором считается изменение образа жизни человека. Самостоятельный контроль уровня глюкозы в крови пациентом, как правило, малоэффективен и даже невозможен при сахарном диабете 2-го типа. Бариатрическая хирургия также рассматривается в качестве одного из радикальных направлений терапии, по словам специалистов, небезосновательно сопряженным с известным риском для пациента. Фармакотерапия эффективна в устранении клинических симптомов заболевания и профилактике развития осложнений, однако не располагает возможностями абсолютного блокирования патогенеза.
Материалы и результаты исследования
В указанном исследовании приняли участие трое добровольцев — мужчин в возрасте от 40 до 67 лет. У каждого из них был подтвержден диагноз сахарного диабета 2-го типа, отмечалась артериальная гипертензия и гиперхолестеринемия. Описанные состояния требовали как специальной фармакологической коррекции, так и ежедневной инсулинотерапии. Двое мужчин применяли метод прерывистого голодания в течение 24 ч, чередуя такие дни с привычным рационом питания. Третий участник придерживался голодного рациона в течение трех дней в неделю непрерывно, что также соответствовало принципу прерывистого голодания. В дни голодания допускались употребление низкокалорийных напитков (чай, кофе, вода, бульон), а также один низкокалорийный прием пищи вечером.
Перед переходом на режим прерывистого голодания каждый участник прошел обучение на 6-часовом семинаре, на котором была представлена информация о механизме развития сахарного диабета, формировании инсулинорезистентности, принципах здорового питания и мониторинга своего состояния, включая диетические рекомендации, в том числе лечебное голодание. В течение 10 мес трое добровольцев придерживались предписанного режима прерывистого голодания. По завершении периода наблюдения параклинические показатели и объективное состояние пациентов были проанализированы повторно (уровень глюкозы в крови натощак, средний уровень глюкозы в крови по показателю гликированного гемоглобина HbA1c, а также масса тела и окружность талии).
Отмечено, что все трое мужчин по истечении 1 мес с момента перехода на режим прерывистого голодания смогли прекратить инсулинотерапию. При этом одним из участников такой результат был достигнут уже на 5-й день после начала экспериментального рациона питания. Двое участников исследования в итоге смогли прекратить фармакотерапию, назначаемую ранее в связи с имеющимся заболеванием. По итогам наблюдения у каждого из добровольцев было зафиксировано уменьшение массы тела на 10–18% от исходных показателей, а также снижение уровней глюкозы в крови натощак и среднего показателя по концентрации HbA1c. По мнению исследователей, достигнутые результаты сыграют решающую роль в предотвращении возможных осложнений сахарного диабета у этих пациентов.
Выводы
Резюмируя итоги клинического исследования, авторы отметили, что 24-часовой режим прерывистого голодания, вероятно, сможет стать достойной альтернативой в спектре терапевтических стратегий при сахарном диабете 2-го типа, основываясь на возможностях этого подхода значимо уменьшать или даже полностью исключать необходимость применения противодиабетических препаратов. В то же время данное исследование имело известные ограничения, связанные с малым числом участников. Поэтому необходимо более масштабное изучение эффективности представленного подхода.
- BMJ (2018) Planned intermittent fasting may help reverse type 2 diabetes, suggest doctors: And cut out need for insulin while controlling blood glucose. ScienceDaily, Oct. 9.